Arytmia serca to zaburzenie rytmu serca, w którym serce bije z nieregularnym lub nieprawidłowym rytmem. W zdrowym sercu rytm jest stały i regularny, zazwyczaj wynosi od 60 do 100 uderzeń na minutę. W przypadku arytmii serca, może być zbyt wolny (bradykardia), zbyt szybki (tachykardia) lub mieć nieregularny rytm.
Arytmia serca może mieć różne przyczyny, takie jak choroby układu krążenia, choroby metaboliczne, stres, nadużywanie substancji, a nawet niektóre leki. Niektóre rodzaje arytmii serca mogą być nieszkodliwe i nie wymagają leczenia. Inne mogą prowadzić do poważnych powikłań, takich jak zawał serca lub udar mózgu. Dlatego ważne jest, aby zdiagnozować i leczyć arytmie serca, gdy się pojawią.
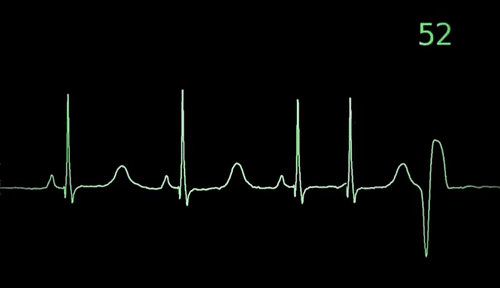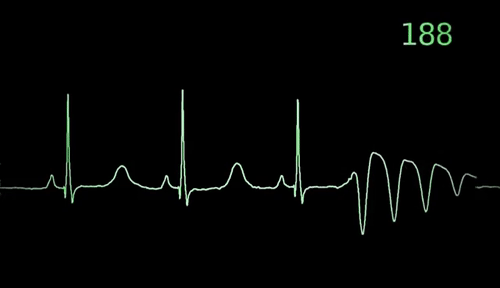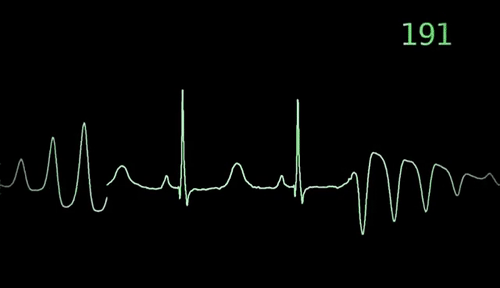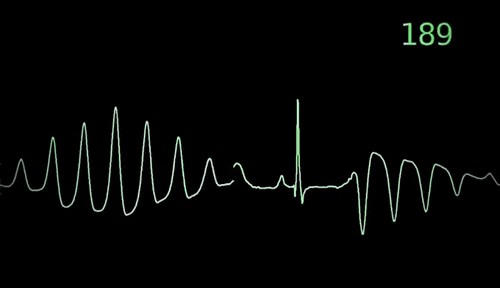
Jak stwierdza się arytmię serca?
Stwierdzenie arytmii serca wymaga zazwyczaj wykonania badania fizykalnego, badania elektrokardiograficznego (EKG) oraz wywiadu medycznego pacjenta.
Podczas badania fizykalnego lekarz może przeprowadzić dokładne badanie pulsu, które pozwoli na wykrycie nieregularnego lub niestabilnego rytmu serca. Może również przeprowadzić badanie fizykalne, w którym będzie słuchał serca stetoskopem, aby poszukiwać nieprawidłowych dźwięków lub szmerów, które mogą wskazywać na zaburzenia rytmu serca.
Badanie elektrokardiograficzne (EKG) jest podstawowym badaniem diagnostycznym do wykrycia zaburzeń rytmu serca. Polega ono na rejestracji impulsów elektrycznych generowanych przez serce i umieszczeniu ich na papierze lub ekranie komputera. EKG może wykryć nieregularny lub niestabilny rytm serca, a także pomóc w określeniu rodzaju arytmii.
Wywiad medyczny z pacjentem może również pomóc w wykryciu arytmii serca. Lekarz może zadać pytania dotyczące objawów, takich jak uczucie kołatania serca, zawroty głowy, omdlenia, duszność lub ból w klatce piersiowej. Może również poprosić o opisanie swojego stylu życia, takiego jak dieta, aktywność fizyczna, palenie tytoniu i spożywanie alkoholu, ponieważ te czynniki mogą wpływać na rytm serca.
Jeśli wystąpią objawy sugerujące arytmie serca, pacjent powinien jak najszybciej skontaktować się z lekarzem lub udać się do najbliższego ośrodka medycznego w celu przeprowadzenia pełnej oceny medycznej i diagnozy.
Co powoduje arytmię serca?
Arytmia serca może mieć różne przyczyny. Najczęściej wynika z zaburzeń w przewodzeniu impulsów elektrycznych, które kontrolują rytm serca. Te impulsy elektryczne powstają w specjalnym obszarze serca zwanym węzłem zatokowym. Następnie są przewodzone przez specjalne drogi elektryczne, które skutkują skurczami mięśnia sercowego.
Czytaj także: Szybkość, z jaką bije serce, może wiele powiedzieć o zdrowiu
Przyczyny arytmii serca mogą obejmować:
- Choroby układu krążenia, takie jak choroba wieńcowa, choroba zastawek serca, niewydolność serca, nadciśnienie tętnicze.
- Choroby metaboliczne, takie jak zaburzenia gospodarki elektrolitowej (niedobór potasu, magnezu, wapnia), choroby tarczycy.
- Stres emocjonalny i fizyczny.
- Palenie papierosów, nadużywanie alkoholu lub innych substancji.
- Niektóre leki, takie jak leki przeciwarytmiczne, niektóre leki przeciwdepresyjne, niektóre leki przeciwbólowe i przeciwzapalne.
- Zaburzenia genetyczne.
Zaburzenia rytmu serca mogą też pojawiać się u osób, u których nie stwierdza się żadnych przyczyn.
W zależności od rodzaju arytmii serca, istnieją różne metody leczenia. Dlatego ważne jest, aby udać się do lekarza w przypadku objawów arytmii serca, takich jak nieregularny rytm serca, kołatanie serca, zawroty głowy lub duszność.
Czy arytmia jest groźna dla życia?
Arytmia serca może być groźna, ale nie zawsze jest to przypadkiem. Wiele osób ma arytmie serca, które są nieszkodliwe i nie powodują żadnych objawów ani powikłań. Jednak w niektórych przypadkach arytmia serca może prowadzić do poważnych powikłań, takich jak niewydolność serca, zawał serca, udar mózgu lub nagła śmierć sercowa.
Rodzaj i ciężkość arytmii serca oraz ogólny stan zdrowia pacjenta są czynnikami, które wpływają na ryzyko wystąpienia powikłań. Dlatego ważne jest, aby zdiagnozować i leczyć arytmie serca, aby zmniejszyć ryzyko powikłań.
Niektóre rodzaje arytmii serca, takie jak migotanie przedsionków, są bardziej ryzykowne niż inne, ale zwykle można je skutecznie leczyć. W przypadku niektórych pacjentów konieczne jest stosowanie leków lub innych metod terapeutycznych, takich jak kardiowersja (elektryczne przerywanie arytmii), ablacja lub implantacja urządzeń, takich jak stymulatory serca lub kardiowertery-defibrylatory (ICD).
Dlatego ważne jest, aby udać się do lekarza, jeśli zauważysz jakiekolwiek objawy arytmii serca, takie jak nieregularny rytm serca, kołatanie serca, zawroty głowy lub duszność, aby otrzymać właściwe leczenie i zapobiec powikłaniom.
Jakie są rodzaje arytmii serca?
Istnieją różne rodzaje arytmii serca, które można podzielić na kilka głównych kategorii. Oto niektóre z najczęstszych rodzajów arytmii serca:
- Tachykardia zatokowa – to szybkie bicie serca (ponad 100 uderzeń na minutę), które wynika z przyspieszenia impulsów elektrycznych z węzła zatokowego.
- Bradykardia zatokowa – to wolne bicie serca (mniej niż 60 uderzeń na minutę), które wynika z opóźnienia impulsów elektrycznych z węzła zatokowego.
- Migotanie przedsionków – to nieregularne i szybkie bicie serca (zwykle powyżej 300 uderzeń na minutę), które wynika z nieregularnych impulsów elektrycznych z przedsionków.
- Trzepotanie przedsionków – to nieregularne bicie serca, podobne do migotania przedsionków, ale zwykle z mniejszą szybkością (zwykle od 250 do 350 uderzeń na minutę).
- Komorowe zaburzenia rytmu – to nieregularne bicie serca, które wynika z nieregularnych impulsów elektrycznych z komór serca.
- Bloki przedsionkowo-komorowe – to zaburzenie w przewodzeniu impulsów elektrycznych między przedsionkami a komorami serca.
- Bloki przedsionkowo-komorowe – to zaburzenie w przewodzeniu impulsów elektrycznych między przedsionkami a komorami serca.
- Tachykardia nadkomorowa – to szybkie bicie serca, które wynika z przyspieszenia impulsów elektrycznych w górnych komorach serca.
- Bloki serca – to zaburzenie w przewodzeniu impulsów elektrycznych przez serce.
- Ciche zaburzenia rytmu – to nieprawidłowe bicie serca, które nie powoduje żadnych objawów i zwykle zostaje zdiagnozowane przypadkowo podczas rutynowych badań.
W zależności od rodzaju i ciężkości arytmii serca, istnieją różne metody leczenia, takie jak leki, kardiowersja, ablacja lub implantacja urządzeń, takich jak stymulatory serca lub kardiowertery-defibrylatory (ICD).
Co to jest częstoskurcz nadkomorowy?
Częstoskurcz nadkomorowy (ang. supraventricular tachycardia, SVT) to rodzaj arytmii serca, w której szybkie impulsy elektryczne powodują, że serce bije zbyt szybko, zwykle z prędkością między 150 a 220 uderzeń na minutę. Częstoskurcz nadkomorowy występuje, gdy impulsy elektryczne powstają w górnych partiach serca (przedsionkach) lub w specjalnym obszarze między przedsionkami a komorami serca, zwanej węzłem przedsionkowo-komorowym.
Może wystąpić u ludzi w każdym wieku, ale jest częstszy u osób starszych. Częstoskurcz nadkomorowy może być spowodowany różnymi czynnikami, takimi jak:
- Stres i emocje
- Zwiększone spożycie kofeiny lub alkoholu
- Choroby serca, takie jak choroba wieńcowa lub niewydolność serca
- Zaburzenia elektrolitowe, takie jak niedobór potasu lub magnezu
- Cukrzyca
- Palenie papierosów
- Zespół WPW (wolnoprowadząca odnoga dodatkowa), który jest wrodzoną wadą serca.
Objawy częstoskurczu nadkomorowego obejmują szybkie bicie serca, uczucie kołatania serca, zawroty głowy, duszność, zmęczenie i ból w klatce piersiowej. Częstoskurcz nadkomorowy zwykle nie jest poważny i można go skutecznie leczyć. Leki, takie jak beta-blokery lub antagonisty wapnia, mogą pomóc w kontrolowaniu rytmu serca. W niektórych przypadkach można stosować procedury kardiologiczne, takie jak kardiowersja lub ablacja, aby przywrócić normalny rytm serca.
Migotanie przedsionków.
Migotanie przedsionków (AF, z ang. atrial fibrillation) to jedna z najczęstszych arytmii serca, charakteryzująca się nieregularnym i chaotycznym rytmem akcji serca, spowodowanym nieregularnymi impulsami elektrycznymi pochodzącymi z przedsionków. W wyniku tego mięsień sercowy nie kurczy się skoordynowanie, co prowadzi do niestabilnego przepływu krwi przez serce.
Objawy migotania przedsionków mogą obejmować uczucie kołatania serca, nieregularny puls, duszność, osłabienie, zmęczenie, zawroty głowy, ból w klatce piersiowej, a także zwiększone ryzyko zawału serca i udaru mózgu.
Migotanie przedsionków może mieć różne przyczyny, takie jak choroby układu sercowo-naczyniowego, nadciśnienie tętnicze, choroby tarczycy, cukrzyca, otyłość, a także palenie tytoniu i nadużywanie alkoholu. Często jednak przyczyna migotania przedsionków pozostaje nieznana.
Leczenie migotania przedsionków może obejmować stosowanie leków przeciwarytmicznych, leków przeciwkrzepliwych, terapię elektrowstrząsową lub ablacje serca. W niektórych przypadkach zmiana stylu życia, takich jak zmniejszenie spożycia alkoholu i kofeiny, kontrola ciśnienia tętniczego i poprawa zdrowego stylu życia, może pomóc w zmniejszeniu częstości występowania epizodów migotania przedsionków.
Co to jest częstoskurcz węzłowy?
Częstoskurcz węzłowy (ang. atrioventricular nodal reentrant tachycardia, AVNRT) to rodzaj częstoskurczu nadkomorowego, w którym impulsy elektryczne cyrkulują wokół węzła przedsionkowo-komorowego, prowadząc do szybkiego i nieregularnego rytmu serca.
W częstoskurczu węzłowym dochodzi do cyrkulacji impulsów elektrycznych między dwoma szlakami przewodzenia w węźle przedsionkowo-komorowym, co powoduje, że impulsy krążą w kółko i powodują szybkie bicie serca z prędkością między 150 a 250 uderzeń na minutę. Częstoskurcz węzłowy jest jednym z najczęstszych rodzajów częstoskurczu nadkomorowego, a jego występowanie jest zwykle związane z obecnością dodatkowego szlaku przewodzenia w sercu, znanego jako zespół WPW.
Objawy częstoskurczu węzłowego mogą obejmować szybkie bicie serca, uczucie kołatania serca, duszność, zawroty głowy i lęk. W większości przypadków częstoskurcz węzłowy nie jest groźny i może być skutecznie leczony. Leki, takie jak beta-blokery lub antagonisty wapnia, mogą pomóc w kontrolowaniu rytmu serca. W niektórych przypadkach mogą być stosowane procedury kardiologiczne, takie jak kardiowersja lub ablacja, aby przywrócić normalny rytm serca.
Co to jest zespół WPW?
Zespół WPW (zespół wolnoprowadzącej odnogi dodatkowej) to wada serca, w której dodatkowy szlak przewodzenia impulsów elektrycznych poza normalnym układem bodźcoprzewodzącym, łączy przedsionki z komorami serca. W normalnym przypadku, impulsy elektryczne przepływają przez węzeł przedsionkowo-komorowy, zanim zostaną przekazane do komór serca, powodując skurcz komór i bicie serca.
W przypadku zespołu WPW, impulsy elektryczne mogą przepływać przez dodatkowy szlak w sercu, znanym jako “odnoga dodatkowa” (lub “wolnoprowadząca odnoga dodatkowa”). Odnoga dodatkowa może umożliwić przepływ impulsów elektrycznych między przedsionkami i komorami serca bez pośrednictwa węzła przedsionkowo-komorowego, powodując szybsze bicie serca, które nazywa się częstoskurczem nadkomorowym.
Osoby z zespołem WPW mogą doświadczać objawów, takich jak kołatanie serca, uczucie duszności, zawroty głowy, ból w klatce piersiowej i omdlenia. W większości przypadków zespół WPW jest łagodny i nie powoduje poważnych problemów zdrowotnych. W niektórych przypadkach, zwłaszcza gdy częstoskurcz jest częsty lub trwa długo, może być konieczna interwencja medyczna, takie jak ablacja, w której usuwa się odnogę dodatkową lub procedura kardiowersji, która ma na celu przywrócenie regularnego rytmu serca.
Czym jest częstoskurcz komorowy?
Częstoskurcz komorowy (ang. ventricular tachycardia, VT) to nieregularne i szybkie bicie serca, które występuje, gdy impulsy elektryczne nieprawidłowo cyrkulują przez komory serca, zamiast przepływać przez normalne szlaki przewodzenia. Jest poważnym zaburzeniem rytmu serca, ponieważ może prowadzić do niewydolności serca, utraty przytomności, a nawet zagrażających życiu zaburzeń rytmu serca, takich jak migotanie komór.
Częstoskurcz komorowy może wystąpić u osób z chorobami serca, takimi jak choroba niedokrwienna serca, choroba zastawek serca, kardiomiopatia lub uraz serca. Inne czynniki ryzyka obejmują palenie tytoniu, nadużywanie alkoholu lub narkotyków, a także zaburzenia elektrolitowe, takie jak niedobór potasu lub magnezu.
Objawy częstoskurczu komorowego mogą obejmować uczucie kołatania serca, zawroty głowy, duszność, ból w klatce piersiowej i utratę przytomności. Jeśli objawy te występują, należy natychmiast skonsultować się z lekarzem lub szukać pomocy medycznej.
Leczenie częstoskurczu komorowego zależy od przyczyny i nasilenia objawów. Może obejmować stosowanie leków przeciwarytmicznych, procedury elektroterapeutyczne, takie jak kardiowersja lub defibrylacja zewnętrzna, a także implantację kardiowertera-defibrylatora (ICD), który monitoruje rytm serca i dostarcza impulsy elektryczne w celu przywrócenia normalnego rytmu serca w razie potrzeby.
Co oznacza migotanie komór?
Migotanie komór (ang. ventricular fibrillation, VF) to poważne zaburzenie rytmu serca, w którym komory serca drgają chaotycznie i nieregularnie, zamiast skurczów mięśnia sercowego. Jest to stan nagły i zagrażający życiu, który może prowadzić do niewydolności krążenia, utraty przytomności i zgonu, jeśli nie zostanie niezwłocznie zdiagnozowany i leczony.
Migotanie komór jest najczęstszą przyczyną nagłego zatrzymania krążenia u dorosłych. Przyczynami migotania komór mogą być choroby serca, takie jak choroba niedokrwienna serca, kardiomiopatia, choroba zastawek serca, wady serca, a także niedobory elektrolitów, takie jak niski poziom potasu lub magnezu.
Objawy migotania komór obejmują utratę przytomności, brak tętna, nieregularne lub brak oddechu i bladość skóry. W przypadku wystąpienia tych objawów, konieczne jest natychmiastowe wezwanie pomocy medycznej oraz podjęcie resuscytacji krążeniowo-oddechowej i defibrylacji.
Leczenie migotania komór polega na niezwłocznym podaniu defibrylacji, która ma na celu przywrócenie normalnego rytmu serca. W przypadku trudności w utrzymaniu prawidłowego rytmu serca, może być konieczna dalsza hospitalizacja i leczenie farmakologiczne lub interwencje chirurgiczne, takie jak implantacja kardiowertera-defibrylatora (ICD) lub ablacja serca.
Leczenie arytmii serca.
Leczenie arytmii serca zależy od rodzaju i nasilenia zaburzenia rytmu oraz od ogólnego stanu zdrowia pacjenta. W zależności od przypadku, leczenie może obejmować:
Farmakoterapię – to stosowanie leków antyarytmicznych, które wpływają na rytm serca, zmniejszając ryzyko powstawania arytmii. Leki te mogą być również stosowane w celu kontroli już istniejącej arytmii. Istnieją różne klasy leków antyarytmicznych, a wybór leku zależy od rodzaju i nasilenia arytmii, a także od ogólnego stanu zdrowia pacjenta.
Kardiowersja – to procedura, w której pacjent jest poddawany zastosowaniu prądu elektrycznego w celu przywrócenia prawidłowego rytmu serca. Procedura ta jest najczęściej stosowana w przypadku migotania przedsionków lub częstoskurczu nadkomorowego.
Ablacja serca – to procedura, w której lekarz niszczy małe obszary tkanki w sercu, które powodują nieprawidłowe impulsy elektryczne i zaburzenia rytmu serca. Znajduje zastosowanie w przypadku powtarzających się lub ciężkich przypadków arytmii, takich jak migotanie przedsionków, częstoskurcz komorowy lub częstoskurcz węzłowy.
Rozrusznik serca – to urządzenie elektroniczne, które jest umieszczone pod skórą na klatce piersiowej i dostarcza impulsy elektryczne do serca w celu zapewnienia stałego i prawidłowego rytmu serca. Rozrusznik serca jest stosowany u pacjentów z zaburzeniami rytmu serca, którzy mają niski rytm serca lub blok przedsionkowo-komorowy.
Defibrylator serca – to urządzenie, które mieści się pod skórą na klatce piersiowej i wykrywa nagłe i potencjalnie groźne arytmie, takie jak migotanie komór. Jeśli taka arytmia zostanie wykryta, defibrylator serca dostarczy silny impuls elektryczny do serca, który ma na celu przywrócenie prawidłowego rytmu serca.
Oprócz tych metod leczenia, ważne jest również podejmowanie działań zmierzających do zmniejszenia czynników ryzyka wystąpienia zaburzeń rytmu serca, takich jak zdrowa dieta, regularna aktywność fizyczna, unikanie stresu i zaprzestanie palenia papierosów.
Kardiowersja – rodzaje.
Kardiowersja (ang. cardioversion) to procedura medyczna, która ma na celu przywrócenie normalnego rytmu serca u osób z zaburzeniami rytmu serca, takimi jak migotanie przedsionków (AFib) lub częstoskurcz nadkomorowy. Przeprowadza się ją za pomocą leków lub energii elektrycznej.
Rodzaje kardiowersji:
Kardiowersja farmakologiczna – polega na podawaniu leków przeciwarytmicznych, które mają na celu przywrócenie normalnego rytmu serca. Leki te podaje się dożylnie lub doustnie, a ich działanie polega na zmniejszeniu ilości impulsów elektrycznych, które wpływają na serce.
Kardiowersja elektryczna – polega na podaniu impulsu elektrycznego bezpośrednio do serca za pomocą specjalnego urządzenia zwanej kardiowerterem. Ten rodzaj kardiowersji jest zazwyczaj bardziej skuteczny niż kardiowersja farmakologiczna i często jest stosowany w przypadku cięższych zaburzeń rytmu serca, takich jak migotanie przedsionków czy częstoskurcz nadkomorowy.
Kardiowersja hybrydowa – jest to połączenie kardiowersji farmakologicznej i elektrycznej. Najpierw podaje się pacjentowi leki przeciwarytmiczne w celu zmniejszenia częstości rytmu serca, a następnie przeprowadza się kardiowersję elektryczną, aby przywrócić normalny rytm serca.
Wybór metody kardiowersji zależy od wielu czynników, takich jak rodzaj zaburzeń rytmu serca, wiek i ogólny stan zdrowia pacjenta, a także preferencje lekarza. Wszystkie rodzaje kardiowersji wymagają odpowiedniego przygotowania pacjenta i przeprowadzenia procedury w warunkach kontrolowanych, np. w szpitalu, pod nadzorem doświadczonego personelu medycznego.
Co to jest ablacja?
Ablacja serca to procedura lecznicza, która polega na zniszczeniu lub usunięciu małych obszarów tkanki w sercu, które generują nieprawidłowe impulsy elektryczne, powodujące zaburzenia rytmu serca. Procedurę tę wykonuje się w celu leczenia zaburzeń rytmu serca, takich jak migotanie przedsionków (AFib) czy częstoskurcz nadkomorowy (SVT).
Ablacja serca przeprowadzana jest zwykle przez elektrody wprowadzone przez naczynia krwionośne w kierunku serca. Elektrody te emitują energię wysokiej częstotliwości, która niszczy nieprawidłowe tkanki serca, hamując lub eliminując ich zdolność do generowania zaburzonych impulsów elektrycznych. Istnieją różne techniki ablacji, w tym:
Ablacja częstoskurczu węzłowego – polega na zniszczeniu małych obszarów tkanki w węźle przedsionkowo-komorowym, który jest odpowiedzialny za kontrolowanie przewodzenia impulsów między przedsionkami a komorami serca.
Z kolei ablacja płucnej żyły – polega na zniszczeniu małych obszarów tkanki w okolicach płucnej żyły, która przyczepia się do lewego przedsionka i może powodować migotanie przedsionków.
Ablacja komorowa – polega na niszczeniu małych obszarów tkanki w komorach serca, które generują nieprawidłowe impulsy elektryczne i powodują częstoskurcz komorowy.
Jeszcze inna zabieg to ablacja serca; jest zwykle wykonywana przez specjalistów, takich jak elektrofizjolodzy, kardiolodzy lub chirurdzy kardiochirurdzy, którzy posiadają odpowiednie wykształcenie i doświadczenie w przeprowadzaniu tej procedury. Ablacja serca jest stosunkowo bezpieczną procedurą, ale jak każda interwencja medyczna, może wiązać się z ryzykiem powikłań, takich jak krwawienie, infekcja, uszkodzenie naczyń krwionośnych lub uszkodzenie serca.
Czy nerwica może powodować arytmię serca?
Tak, nerwica może powodować arytmię serca, choć nie jest to częsta przyczyna. Nerwica jest zaburzeniem psychicznym, które często powoduje zmiany w układzie nerwowym i hormonalnym. Może to wpłynąć na pracę serca i spowodować arytmię serca.
Stres i lęk związane z nerwicą mogą prowadzić do podwyższenia poziomu hormonów adrenaliny i kortyzolu we krwi. Może to wpłynąć na pracę serca i prowadzić do zaburzeń rytmu serca. Osoby z nerwicą często doświadczają też objawów fizycznych, takich jak kołatanie serca, które mogą nasilać lęk i wpłynąć na rytm serca.
Jednak arytmię serca zawsze należy dokładnie zbadać, aby wykluczyć inne, bardziej poważne przyczyny. Jeśli podejrzewasz, że Twoja arytmia serca może być związana z nerwicą, warto skonsultować się z lekarzem, który może zalecić odpowiednie badania i leczenie.
Co może nasilać arytmię serca?
Istnieje wiele czynników, które mogą nasilać arytmię serca lub prowadzić do jej nasilenia. Oto niektóre z nich:
Stres i emocje – silne emocje, jak np. gniew, stres, lęk, mogą wpłynąć na pracę serca i prowadzić do arytmi.
Palenie tytoniu – substancje zawarte w papierosach, takie jak nikotyna, mogą powodować skurcz naczyń krwionośnych, zwiększenie ciśnienia krwi i prowadzić do zaburzeń rytmu serca.
Spożycie kofeiny – kofeina zawarta w kawie, herbacie, napojach energetycznych i innych produktach może prowadzić do pobudzenia układu nerwowego i zwiększyć ryzyko wystąpienia arytmi.
Spożycie alkoholu – alkohol może wpływać na pracę serca i prowadzić do nieregularności rytmu serca.
Nieprawidłowe odżywianie – dieta bogata w tłuszcze, sól i cukier, a uboga w błonnik, witaminy i składniki mineralne, może prowadzić do nadwagi, wysokiego ciśnienia krwi i zwiększonego ryzyka chorób serca, w tym arytmi.
Niezdrowy styl życia – brak aktywności fizycznej, siedzący tryb życia, brak snu, nadmierna praca mogą wpłynąć na stan zdrowia serca i prowadzić do arytmi.
Leki – niektóre leki, takie jak leki przeciwdepresyjne, leki przeciwgrzybicze i leki przeciwzapalne, mogą wpływać na rytm serca i prowadzić do arytmi.
Jeśli cierpisz na arytmię serca, warto ograniczyć lub unikać czynników, które mogą ją nasilać. W przypadku niektórych czynników, takich jak leki, należy skonsultować się z lekarzem. Może on zalecić odpowiednie leczenie i monitorowanie stanu zdrowia serca.
Czy arytmia serca jest dziedziczna?
Tak, arytmia serca może mieć podłoże genetyczne i być dziedziczna. Istnieją pewne choroby dziedziczne, które mogą powodować arytmię serca, takie jak zespół długiego QT, zespół krótkiego QT, zespół Brugadów, kanałopatie jonowe i wiele innych. Te choroby są spowodowane mutacjami genetycznymi, które wpływają na funkcjonowanie jonowych kanałów błonowych w sercu i prowadzą do zaburzeń rytmu serca.
Ponadto, jeśli w rodzinie występowały przypadki chorób serca, w tym arytmi, istnieje większe ryzyko ich wystąpienia u innych członków rodziny. Jednakże, nie oznacza to, że osoby, u których w rodzinie nie było przypadków arytmii, nie będą mieć jej w przyszłości.
W przypadku wystąpienia objawów arytmi, szczególnie u osób, u których w rodzinie występowały choroby serca, należy skonsultować się z lekarzem i poddać odpowiednim badaniom, takim jak badanie EKG, Holtera EKG, testy genetyczne i inne, w celu ustalenia diagnozy i ewentualnego leczenia.
Źródło: https://sercenabanacha.org.pl/arytmia-serca/
Materiał partnera

