W ostatnich tygodniach pojawiły się doniesienia agencyjne na temat ognisk epidemicznych gorączki denga w Ameryce Południowej. Początkowo dotyczyły one Brazylii, później mowa była o Peru i Ekwadorze. Czym więc jest gorączka denga i wywołujący ją wirus? Na ile jest on groźny dla zdrowia człowieka? Czy możemy go spotkać w Europie?
Gorączka denga – znana, ale wciąż groźna
Denga jako choroba nie jest niczym nowym. Wirusa ją powodującego odkryto bowiem jeszcze w latach sześćdziesiątych XX wieku. Jako choroba tropikalna, gorączka denga otrzymała w roku 1998 drugie miejsce pod względem znaczenia po malarii. WHO zaliczało dengę wśród 17 zapomnianych chorób tropikalnych. Wirus dengi występuje endemicznie w ponad 110 krajach na różnych kontynentach. Zakaża co roku od 50 do 390 milionów ludzi, doprowadzając do pół miliona hospitalizacji i około 25 000 zgonów. W pierwszej dekadzie XXI wieku w 12 krajach Azji Południowo-Wschodniej ilość zakażeń szacowano na 3 000 000, a zgonów na 6 000 rocznie.
Trzeba podkreślić, iż zapadalność na dengę wzrosła 30 razy w ciągu ostatniego półwiecza. Zjawisko to tłumaczone jest wzrostem liczebności populacji na terenach zagrożonych, zwiększoną urbanizacją oraz migracją ludzi oraz globalnym ociepleniem wpływającym na zasięg występowania wektora wirusa. Naturalne granice obecności wirusa dengi obejmowały tereny leżące wokół równika, na których żyje 70% z całkowitej liczby 2,5 miliarda ludzi zamieszkujących rejony endemiczne w Azji oraz w basenie Pacyfiku.
Denga – komary przenoszą wirusa
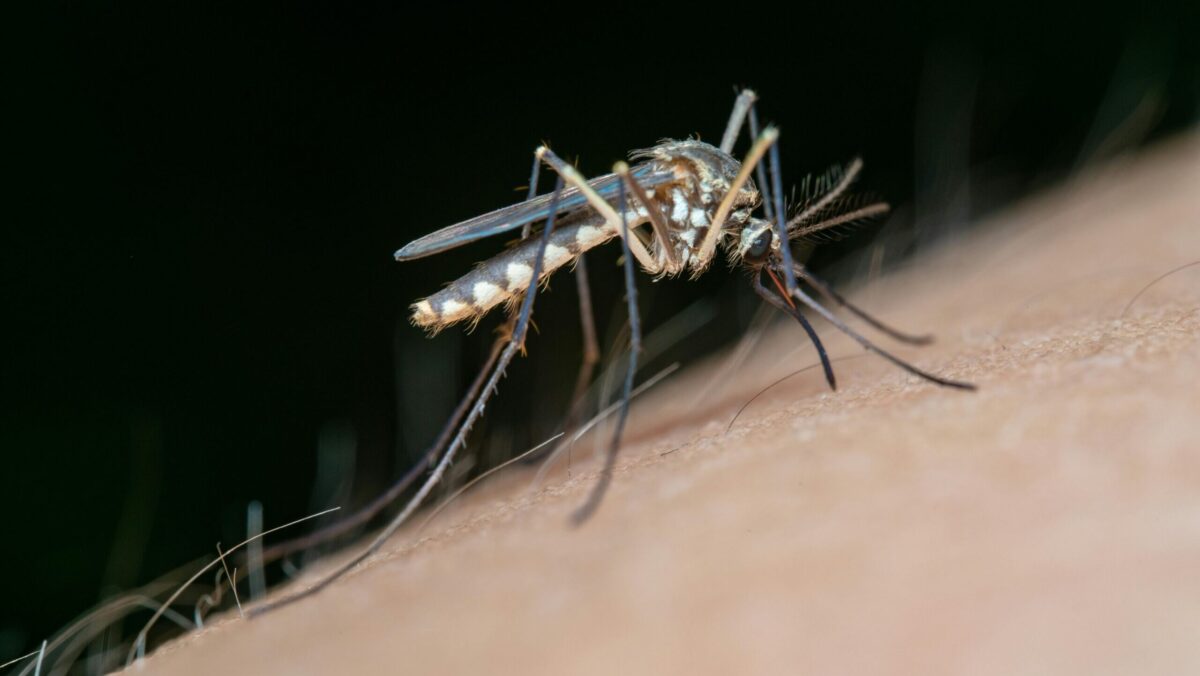
Wirusa dengi przenosi kilka gatunków komarów należących do rodzaju Aedes. Na terenach miejskich patogen przenosi się przez związane z człowiekiem komary Aedes aegypti. W regionach wiejskich wirusa przenoszą na człowieka zarówno komary A. aegypti, jak i A. albopictus. Oba te gatunki powiększyły znacząco swój zasięg występowania w drugiej połowie XX wieku. W ostatnich dekadach rozwój miast i wsi w regionach endemicznych oraz zwiększona mobilność ludzi zwiększyły częstość występowania epidemii dengi. Wirus dengi ograniczonybył przez lata do leśnych obszarów Azji Południowo-Wschodniej. Zaczął się rozprzestrzeniać na południu Chin oraz w Ameryce Południowej, gdzie może też stanowić zagrożenie dla południa Europy. Patogen występuje w czterech wariantach serologicznych, gdzie każdy z serotypów może powodować pełnoobjawową chorobę.
Zakażenie jednym serotypem wiąże się z wytworzeniem trwającej całe życie odporności, gdzie jednak odporność na pozostałe 3 typy wirusa trwa stosunkowo krótko. Ryzyko ciężkiego przebiegu zakażeń wtórnych wzrasta, gdy osoba uprzednio mająca kontakt z serotypem DENV-1 nabywa serotyp DENV-2 lub DENV-3 lub jeśli ktoś w przeszłości eksponowany na DENV-3 ulega infekcji serotypem DENV-2. Wirus dengi może się także okazjonalnie przenosić poprzez preparaty krwiopochodne oraz transplantacje. W regionach endemicznych ryzyko takie szacuje się pomiędzy 1,6 – 6/10.000 transfuzji. Opisana została także transmisja wertykalna z matki na płód podczas ciąży lub porodu siłami natury.
Przeczytaj też: Wirus denga – epidemia zakażeń w Brazylii
Różny przebieg choroby
U większości ludzi (80%) zakażonych wirusem dengi choroba przebiega skąpoobjawowo i jest ograniczona do gorączki. Około 5% pacjentów rozwija cięższą postać choroby, która w niewielkim stopniu zagraża ich życiu. Zwłaszcza dzieci często prezentują wówczas typowe objawy grypopodobne lub żołądkowo-jelitowe. W odosobnionych przypadkach (1-5%) wirus dengi prowadzi do zagrażającej życiu gorączki krwotocznej z krwotokami, trombocytopenią i hipowolemią, może się także rozwinąć wstrząs.
W tych przypadkach przebieg zakażenia wirusem dengi podzielono na 3 fazy: gorączkową, krytyczną i zdrowienia. Faza gorączkowa przebiega z wysoką gorączką sięgająca nawet ponad 40°C. Jest ona związana z uogólnionymi bólami mięśni („breakbone fever”) oraz bólem głowy. Wysypkę przypominającą odrę obserwuje się u 50–80% pacjentów wykazujących objawy gorączkowe dengi. Mogą się wówczas również pojawić łagodne krwawienia z błon śluzowych jamy ustnej i nosa. Gorączka w przebiegu dengi wykazuje często dwufazowość, gdzie słabnie i nawraca na 1 lub 2 dni. U niektórych pacjentów choroba wchodzi w fazę krytyczną, najczęściej w okresie ustępowania fazy gorączkowej.
Faza krytyczna zazwyczaj trwa 1-2 dni, gdzie może pojawić się niewydolność wielonarządowa i masywne krwotoki z przewodu pokarmowego. Ta krytyczna faza, choć stosunkowo rzadka, pojawia się częściej wśród dzieci i młodych dorosłych. Ostatnim etapem jest faza zdrowienia, która trwa zazwyczaj 2-3 dni. Może wówczas pojawić się wysypka, o innym charakterze i wyglądzie plamisto-grudkowym. Towarzyszy jej świąd i bradykardii, a poprzedza ona złuszczanie się skóry. Uczucie zmęczenia u dorosłych może trwać klika tygodni.
Denga – groźna dla dzieci
Ciężki przebieg choroby zdarza się częściej u niemowląt i młodszych dzieci. W przeciwieństwie do wielu innych infekcji pełnoobjawowa gorączka denga pojawia się częściej wśród dzieci dobrze odżywionych. Do innych czynników zwiększonego ryzyka ciężkiego przebiegu dengi obejmują płeć żeńską, podwyższone BMI oraz wysoki poziom wiremii we krwi.
Na obszarach endemicznych diagnoza dengi zazwyczaj opiera się o zgłaszane objawy kliniczne i badanie fizykalne. Prawdopodobne rozpoznanie polega na stwierdzeniu gorączki i dwóch z następujących objawów: nudności i wymiotów, wysypki, uogólnionych bóli mięśniowych, leukopenii i tzw. objawu opaskowego Rumpla-Leedego. Diagnozę dengi mogą potwierdzić badania wirusologiczne. Wykorzystuje się wykrywanie antygenów wirusowych i/lub swoistych przeciwciał oraz amplifikacja wirusowego RNA techniką PCR. Na wczesnym etapie zakażenia wszystkie powyższe badania mogą dawać wyniki ujemne. Testy serologiczne wykrywające przeciwciała klas IgG czy IgM mogą z kolei dawać wyniki fałszywie dodatnie na skutek reakcji krzyżowych z innymi flawiwirusami po niedawno przebytych zakażeniach bądź też szczepieniach przeciwko żółtej gorączce lub japońskiemu zapaleniu mózgu.
U osoby z objawami dengi za diagnostyczne uważa się już samo wykrycie przeciwciał klasy IgM. W warunkach europejskich diagnozę dengi należy rozważyć u osoby z objawami gorączkowymi w ciągu dwóch tygodni od pobytu w rejonach zwrotnikowych lub podzwrotnikowych. Trudności może przedstawiać odróżnienie podobnych zakażeń wirusowych, jakimi jest denga i chikungunya. Często trzeba też wykluczyć inne przyczyny ,takie jak malaria, leptospiroza, infekcje meningokokowe, odra czy grypa.
Nie ma leku, jest szczepionka
Leczenie dengi jest wyłącznie objawowe. Nie istnieją do chwili obecnej swoiste leki przeciwwirusowe skierowane przeciwko wirusowi dengi. Istotną rolę odgrywa utrzymanie odpowiedniej równowagi wodno-elektrolitowej. W przypadku łagodnej lub umiarkowanej postaci choroby stosuje się nawadnianie doustne bądź dożylne. W najcięższych przypadkach podając płyny dożylnie oraz transfuzje krwi. Decyzja o hospitalizacji zależy od wystąpienia objawów krytycznych w połączeniu ze współistniejącymi czynnikami ryzyka ciężkiego przebiegu choroby.
Obecnie na terenie Unii Europejskiej dostępne są dwie szczepionki przeciwko wirusowi dengi, oparte na atenuowanych (odzjadliwionych) szczepach wirusa. Pierwsza z nich – Dengvaxia® (Sanofi) – przeznaczona jest dla osób w wieku od 9 do 45 lat, z potwierdzonym wcześniejszym zakażeniem dowolnym serotypem wirusa gorączki denga, a mieszkających na obszarach endemicznych. Druga, Qdenga® (Takeda), ma rejestrację do zapobiegania gorączki denga u osób w wieku od 4 lat. Dostępne dane z badań klinicznych wydają się jednak wskazywać na umiarkowaną jej skuteczność w przypadku innych niż DENV-2 serotypów wirusa dengi.
Walka z komarami
Ze względu na ograniczenia profilaktyki swoistej, ważną rolę ogrywa prewencja opierająca się na kontroli i ochronie przed ukłuciami komarów przenoszących chorobę. Kontrola polega na eliminacji siedlisk komarów Aedes spp., poprzez opróżnianie zbiorników wody. Bądź dodawaniu insektycydów lub biologicznych środków kontroli na tych obszarach. Redukcja otwartych zbiorników wodnych poprzez modyfikację środowiska stanowi metodę preferowaną w związku z zagrożeniem negatywnymi efektami zdrowotnymi czy trudnościami logistycznymi wywoływanymi użyciem insektycydów. Ochrona indywidualna ludności polega na zakrywaniu nagiej skóry odzieżą, użyciu moskitier podczas odpoczynku lub też stosowaniu repelentów.
Piśmiennictwo:
Akter R, Tasneem F, Das S, Soma MA i wsp. Approaches of dengue control: vaccine strategies and future aspects. Front Immunol. 2024; 15: 1362780. doi: 10.3389/fimmu.2024.1362780.
Roy SK, Bhattacharjee S. Dengue virus: epidemiology, biology, and disease aetiology. Can J Microbiol. 2021; 67(10): 687-702. doi: 10.1139/cjm-2020-0572.
Tayal A, Kabra SK, Lodha R. Management of Dengue: An Updated Review. Indian J Pediatr. 2023; 90(2): 168-177. doi: 10.1007/s12098-022-04394-8.